Twitterで、妊婦さんたちが血糖コントロールを頑張っている様子をいくつも目にしました。妊娠中の血糖管理は、お腹の中の赤ちゃんの今後につながる非常に大切なものです。最近では将来の生活習慣病にまで関わるとも言われています。
今日は妊娠中の耐糖能異常についてまとめてみます。
目次
1. 妊娠糖尿病って何?

病院によって実施時期にある程度の幅がありますが、妊娠初期(妊娠10週前後)と妊娠中期(妊娠24週前後)に血糖値の検査があるかと思います。
これは、簡単に言えば「妊娠糖尿病」かどうかを調べる検査です。
妊娠糖尿病(GDM:gestational diabete mellitus)とは、「妊娠中に初めて発見または発症した糖尿病には至っていない耐糖能異常である」と定義されます。
検査により、妊娠という負荷がかかって血糖値が上がってしまう人をピックアップしています。妊娠糖尿病の診断になった人は、将来、もう少し歳をとった時に糖尿病になりやすい予備群とも言えます。
施設によって基準に少し差はありますが、
- 妊娠初期の血糖値が95-100mg/dl以上
- 妊娠中期の血糖値が100mg/dl以上
- 妊娠中期の50gGCTが140mg/dl以上
これらが基準になっていることが多いのではないでしょうか。
上記の値をオーバーしてしまった人は、75gOGTTというブドウ糖負荷試験を受けて精査します。
- 前日21時から絶食、カロリーのある飲み物もNG
- 空腹状態で病院へ
- 採血で空腹状態の血糖値をチェック
- 甘い炭酸水をグイッと飲んでもらう
- 飲んだ1時間後の血糖値をチェック
- 飲んだ2時間後の血糖値をチェック
- 採血結果を医師から説明
前日21時から検査が終わるまで何も食べれず、採血も3回必要で、午前丸々いっぱい使う、なかなか大変な検査です。
この結果で、次の基準をどれか1つでもオーバーしたら妊娠糖尿病の診断になります。
糖負荷試験(75gOGTT)において、次の基準を1つ以上満たした場合に診断する。
- 空腹時血糖≧92mg/dl
- 1時間値≧180mg/dl
- 2時間値≧153mg/dl
妊娠糖尿病の頻度は10%前後と報告されています。
2. 妊娠中に糖尿病が見つかることも

分かりにくいかもしれませんが、妊娠糖尿病は糖尿病ではありません。妊娠負荷によって血糖値が上がりやすくなっているだけで、糖尿病の診断基準は満たしていないのです。
しかし、妊娠時に糖尿病が見つかることがあります。
妊娠中の血糖検査や75gOGTT(ブドウ糖負荷試験)で下記の基準を満たした場合は、「妊娠中の明らかな糖尿病」という診断になります。
以下のいずれかを満たした場合に診断する。
- 空腹時血糖≧126mg/dl
- HbA1c値≧6.5%
「随時血糖」あるいは「75gOGTTの2時間値」が200mg/dl以上の場合は上記を満たすか確認する必要がある。
この場合は妊娠糖尿病よりもさらに厳格な血糖コントロールが必要になります。
また、”妊娠前にすでに診断されている糖尿病”や、”確実な糖尿病網膜症があるもの”がある場合は、「糖尿病合併妊娠」と区別されています。
妊娠中の糖代謝異常には3つある!
- 妊娠糖尿病
- 妊娠中の明らかな糖尿病
- 糖尿病合併妊娠
3. 産科合併症のリスク上昇

耐糖能異常のある妊婦が、どのような産科合併症を生じやすいか、「母体」と「胎児」の両面から見ていこうと思います。
1. 母体合併症
① 流産・早産
妊娠初期から血糖コントロールが悪い人は、妊娠初期の流産リスクが上昇します。HbA1cが高いほど流産率が増えるという報告もあります。
血糖コントロール不良例では、赤ちゃんの形態異常・染色体異常の発症率が高くなるため、これが流産と関連しているとも考えられます。
また、インスリンを必要とするような糖尿病妊婦は、早産のリスクも上昇します。血糖値が不安定なことによって易感染状態(感染しやすい状態)になったり、妊娠中期以降でさらに血糖コントロールが悪くなることが影響していると推察されています。
② 妊娠高血圧症候群
妊娠糖尿病の妊婦さんは妊娠高血圧症候群の併発も多いです。
妊娠糖尿病では”インスリン”という、血糖値を下げるホルモンの抵抗性があがってしまうのですが、これが血圧上昇に関わっていると考えられています。
妊娠高血圧症候群そのものにもたくさんの産科合併症のリスクがあるので、併発するとさらにグッとリスクが上昇してしまうのです。
③ 巨大児→難産
妊娠中に血糖コントロールが悪いと、赤ちゃんは大きくなりがちです。全体的に肉付きが良くなり、それが原因で難産を引き起こす可能性があります。
妊娠糖尿病は、先日記載した「肩甲難産」のリスクの1つでもありました。
それを考慮して、血糖コントロールが悪く巨大児が疑われる妊娠糖尿病の妊婦さんの場合は、分娩予定日を待たずに早期に分娩誘発を行う場合もあります。

④ 羊水過多
妊娠糖尿病の場合、羊水が多くなる傾向があります。
母体高血糖→胎児高血糖→糖による胎児尿の浸透圧上昇→尿量増加→羊水過多です。
羊水ポケットが8cm以上あるいはAFIが25cm以上の場合、羊水過多と診断されます。

2. 児の合併症

妊娠中にしっかりと血糖値をコントロールしておくことは、お腹の中の赤ちゃんにとっても非常に重要です。
① 胎児発育不全 or 巨大児
妊娠糖尿病及び糖尿病合併妊娠の場合、赤ちゃんは小さくなることも大きくなることもあります。
妊娠初期から血糖が高かったり、妊娠高血圧症候群を発症したりすると、胎盤の機能が下がり赤ちゃんの発育が小さくなります。
一方、妊娠中期以降で高血糖状態が続くと、高インスリン血症を引き起こし、巨大児となります。体脂肪が増え、臓器も肥大し、多血症を呈します。多血による新生児黄疸のリスクも上がります。
② 低血糖
これは意外かもしれませんが、妊娠糖尿病の母体児の15〜25%、糖尿病合併妊娠母体児の25〜50%に低血糖が生じます。
お腹の中で血糖が高い状態に晒され、インスリンという血糖を下げるためのホルモンを出して頑張っていた赤ちゃんですが、生まれた後はお母さんからの血糖の流入がありません。
そのため、自身で作っていたインスリンだけが残り、逆に血糖が下がりすぎてしまうわけです。
従って、妊娠糖尿病や糖尿病合併妊婦の赤ちゃんに対しては、分娩の後に必ず血糖値を測ってフォローします。場合によっては血糖管理目的にNICU入院になることもあります。
③ 多呼吸・呼吸窮迫症候群
妊娠糖尿病や糖尿病合併妊婦から生まれた赤ちゃんは、呼吸障害の発症率が高いことが知られています。高インスリン血症が肺呼吸に必須のサーファクタントの合成を阻害するからと考えられています。
4. 赤ちゃんの将来の疾患にも関与

妊娠中の血糖管理に対して、産婦人科医がなぜ口うるさいのかというと、前述した産科合併症以外に、赤ちゃんの将来の疾患罹患率にも絡んでくるからです。
具体的には、「糖尿病」「肥満」「神経発達障害」「思春期早発」など。
最近、DOHaD(developmental origins of health and disease)という、赤ちゃんの胎内環境と出生後の環境変化についての研究が盛んです。「将来の健康や特定の病気へのかかりやすさは、胎児期や生後早期の環境の影響を強く受けて決定される」という考えが基本になっています。
妊娠中あるいは新生児期だけの問題ではなく、赤ちゃんの数年〜数十年後の疾患にも関わってくる可能性があるのです。だからこそ、妊娠中の血糖管理が重要です。
5. 血糖測定と管理・治療
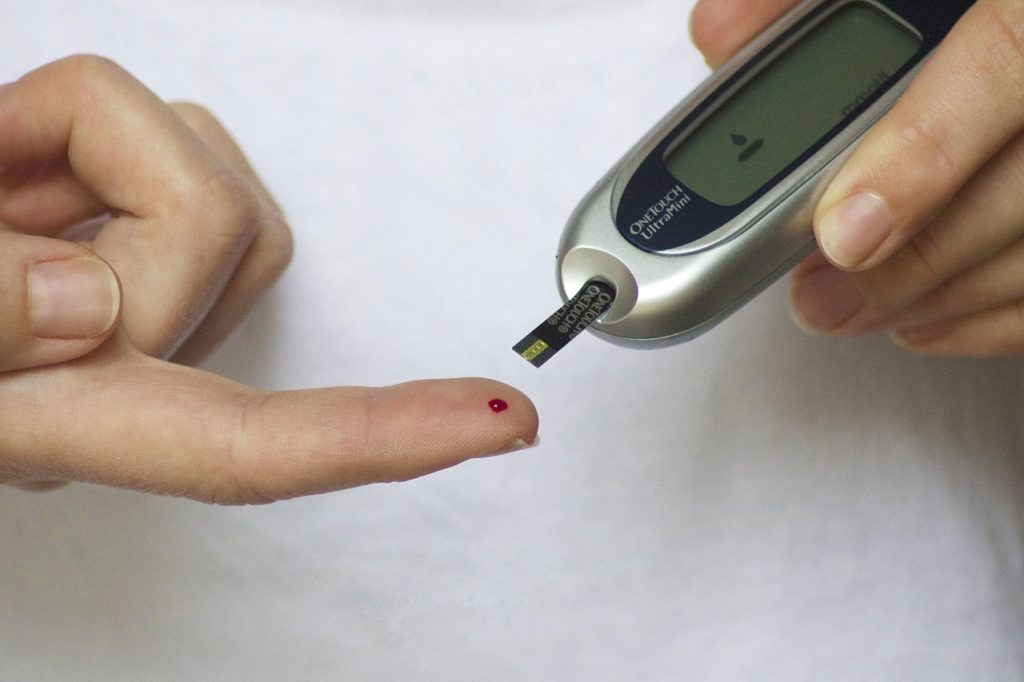
妊婦さん・赤ちゃん両者を健全に守るために、妊娠中は厳格な血糖管理が必要です。そのための管理で重要になるのが、血糖自己測定(SMBG)です。
血糖自己測定器は、上の写真のような機械になります。自身の血液を少量吸引もしくは付着させることによって、血糖値をすぐに測定できる優れものです。
血糖自己測定と合わせて食事療法や適度な運動を組み合わせていき、適切な血糖コントロールを行っていくのです。
- 空腹時血糖値:70〜100mg/dl
- 食後2時間の血糖値:120mg/dl未満
- HbA1c:6.2%未満
妊娠中は上記の範囲で血糖値を管理することが求められます。
食事や運動を正しても上記を逸する場合は、糖尿病内科併診のもと、インスリン皮下注射の導入がなされます。妊娠中は糖尿病に対する血糖降下薬が禁忌で使えないので、インスリン注射の選択肢しかありません。
6. 分娩後の対応は?

妊娠糖尿病の場合、出産が終われば血糖測定も必要なくなりますし、多くはインスリン注射も中止になります。基本的に、出産が終われば厳格に管理する必要はありません。
しかし、1つだけ理解していただきたいことがあります。
それは「将来の糖尿病のリスクが高い人である自覚を持って欲しい」ということ。
妊娠中はお腹の赤ちゃんのために頑張って血糖管理を行っていた妊婦さんが、モチベーションの低下によって食生活が乱れ、血糖コントロールが悪くなる場合が知られています。
そのため産後6〜12週で再度75gOGTTを施行し、改めて血糖を評価することが推奨されます。必要時は糖尿病内科に紹介し、その後のフォローをお願いする場合もあります。
糖尿病は発症の予防が何より重要です。もし妊娠糖尿病と診断された人は、その後の食生活や運動、体重管理などに気をつけて生活することをお勧めします。
今日は妊娠糖尿病など、妊娠中の耐糖能異常について記載しました。
妊娠中はもちろん、赤ちゃん・お母さんのその後にも影響し得る疾患です。妊娠中になぜ血糖の検査をするのか、なぜ厳密な血糖管理が必要になるのか、少しでも理解してもらえたら嬉しいです。
最後に、少しでも多くの方にこのブログをご覧いただけるよう、応援クリックよろしくお願いします!




























こんにちは、ゆきです。産婦人科医として働いています。