今日は、卵巣過剰刺激症候群(OHSS; ovarian hyperstimulation syndrome)について記事をまとめようと思います。
OHSSは主に、排卵誘発を行う治療や生殖補助医療で用いられる排卵誘発剤が原因となります。
不妊治療を考えている人にとっては、知っておいてもらいたい疾患の1つ。ぜひご覧ください。
目次
1. OHSSは何が原因で発生するの?

卵巣過剰刺激症候群(OHSS)はその名の通り、排卵誘発剤などによって卵巣が過剰に刺激されることによって発症する疾患です。
医原性であり、下記のような経過を辿り重症化することも多いため、まずは予防に努め、発症した際には慎重な管理が求められます。
- 過剰に刺激された卵巣が腫大する
- 高エストロゲン血症状態になる
- 電解質バランスの異常や血液濃縮を起こす
- 胸腹水貯留、乏尿などをきたす
- 最悪の場合は血栓症や腎不全を起こす
体外受精での不妊治療の場合、採卵に備えて複数個の卵胞を発育させるよう試みるんですよね。
1回の採卵で多くの卵をとれた方が、採卵のトータル回数を減らすことができ、患者さんの身体的負担を減らせるからです。
一方、OHSSの病因は多数の卵胞が発育して、その後に排卵誘起が起こること。
多発卵胞発育が起こると、血中エストロゲンが異常上昇し、排卵を促すhCG製剤の投与がトリガーとなって、卵巣は急速に腫大してしまいます。
エストロゲンには血管透過性の亢進や血液凝固能の亢進作用があるため、
- 胸水や腹水の貯留
- 循環血液量の減少、血液濃縮
- 血栓症の発症
などが生じます。
また、卵巣が大きく腫れることによって卵巣がねじれたり出血したりする原因にもなるため、そちらへの注意も必要です。
2. リスクファクターは?
リスクファクターとして有名なものを下記に提示します。
- 若年(35歳以下)
- やせ型
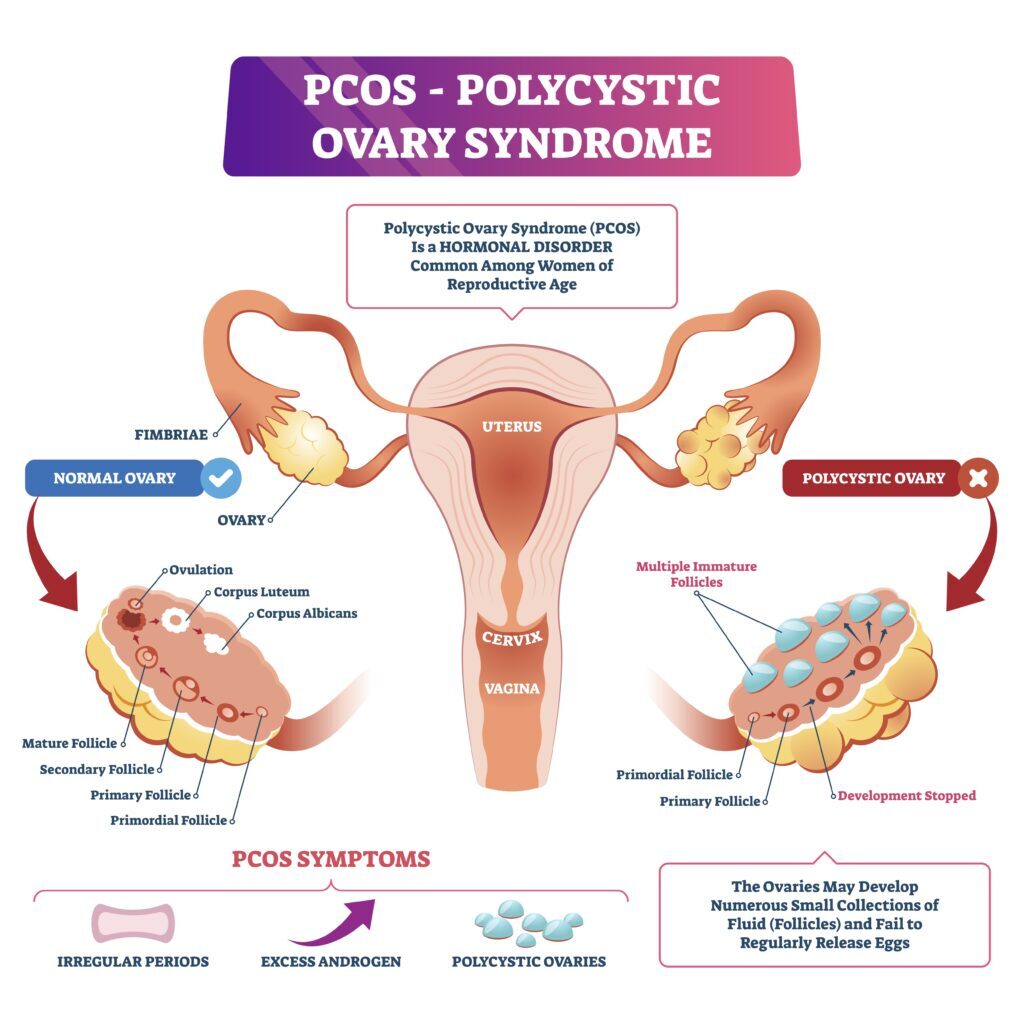
- 多嚢胞性卵巣症候群(PCOS)
- OHSSの既往
- 血中エストラジオール高値(3000pg/mL以上)あるいは急激な上昇
- 多発卵胞発育(一般排卵誘発≧4個、生殖補助医療≧20個)
- 妊娠成立 など
このような症例の場合は、OHSSのリスクを考慮した十分な配慮が重要となります。場合によっては排卵誘発や採卵の中止も検討されます。
PCOSって何だ?という方は、以前書いた次の記事を参考にしてみて下さい。
卵巣の中の卵胞が多いPCOSでOHSSのリスクが高いのはイメージ通りだなと思います。

3. 臨床で用いられる重症度分類とは

日本産科婦人科学会から、OHSSの重症度分類が提示されています。
| 軽症 | 中等症 | 重症 | |
|---|---|---|---|
| 自覚症状 | 腹部膨満感 | 腹部膨満感 吐き気、嘔吐 | 腹部膨満感 吐き気、嘔吐 腹痛、呼吸困難 |
| 胸腹水 | 小骨盤腔内の腹水 | 上腹部に及ぶ腹水 | 腹部緊満を伴う腹部全体の胸腹水を伴う |
| 卵巣腫大 | ≧6cm | ≧8cm | ≧12cm |
| 血液所見 | 全て正常 | 採血所見が増悪傾向 | Ht≧45% WBC≧15,000/mm3 TP<6.0g/dLまたはAlb<3.5g/dL |
自覚症状や採血・超音波の結果などから総合的に診断します。
外来管理にするか、入院管理にするかなど、治療方針を決める上でも有用な重症度分類です。
4. 管理・治療法は重症度に応じて

1. OHSSが疑われる患者が受診した時の対応
OHSSを疑うような患者さんが受診されたら、まずは症状の問診をするとともに、
- 体重と腹囲の測定→腹水が貯留すればその分増加する
- 尿量の確認→乏尿になっていないかcheck
- 超音波検査→卵巣の大きさを測定、腹水の有無の評価
- 採血→血算・生化学の評価
このような検査を行います。
これらの結果を用いて、前述した重症度分類を用いて重症度を判定し、
・軽症であれば外来管理
・中等症であれば数時間〜数日後に再検査
・重症であれば入院管理
とするのです。
入院した後も、血圧や脈拍・尿量・体重・腹囲などを毎日確認すると共に、定期的に「採血」「レントゲン」「エコー」での評価を行います。
OHSSは時間単位で増悪する可能性のある疾患なので、慎重な管理が求められます。
2. 治療の基本は”血液濃縮の是正”と”血栓予防”
輸液療法
OHSSの治療としてまず挙げられるのは輸液療法です。
OHSSでは、全身の血管透過性が亢進し、血管外のthird spaceに水分が漏出して、結果的に血管内は脱水となり乏尿をきたしています。
従って循環する血液量を確保し、血液濃縮を是正し、尿量を確保するために輸液が必要となるのです。
しかし単に輸液を行うだけでは、輸液した水分が腹水・胸水となって漏れ出てしまい、低タンパク血症に至る可能性があります。
そのため透圧が高い輸液を選択したり、タンパク製剤を投与したり、腹水穿刺により除去した腹水中のタンパクを利用して浸透圧を上昇させて循環血液量を確保する腹水再還流法(CART;Cell-free and Concentrated Ascites Reinfusion Therapy)が行われることもあります。
尿量が確保できない場合は、ドパミンという昇圧剤を低用量で用いることもあります。
血栓症の予防
OHSSによる血栓症発症の頻度は10万人あたり2〜50人程度とされています。
血栓症の予防の1つが、先にあげた輸液療法やタンパク製剤投与などにより、血液所見の是正を図ることになるのですが、それでも血液濃縮が著明であったり、凝固系の活性化が認められる場合には、血液をさらさらにするような抗凝固療法を考慮します。
5. 予防のために
OHSSの患者さんを何人か受け持った経験がありますが、どの方も非常に苦しそうにされています。
お腹や胸に水が溜まり、体重も腹囲もどんどん増えるので、息苦しさを感じる方が多いのです。
外来管理とする場合であっても頻回なフォローが必要となりますし、入院管理の場合であれば更に密な重症管理を要します。
それほど治療が大変な疾患。すなわち、OHSSはできる限り予防することが何より大切。
具体的には、
- 排卵誘発製剤の投与方法を工夫する
- 数多くの排卵が予測される場合には、排卵誘発剤(hCG製剤)の投与をキャンセルする
- 採卵後の全胚凍結(すぐに胚移植しない)
- 移植後の黄体補充として腟錠を使用する
などが考えられます。
6. 結語

OHSSについてまとめました。
卵巣に過剰な刺激が入ることにより、高エストロゲン状態になることによって発症する疾患です。
血液が濃縮し血栓傾向になるため、輸液や血栓予防を行いながら、慎重な管理が求められます。
最近はOHSSの管理が徹底化されてきており、発症頻度は減ってきていると言われていますが、1度発症すれば重症化しやすく、最悪の場合は血栓に伴う重篤な疾患に繋がり得るので、十分な配慮が必要です。
OHSSについて、少しでもみなさんに知ってもらえたら嬉しいです。
これからもゆきぞらブログをよろしくお願いします。
最後に、少しでも多くの方にこのブログをご覧いただけるよう、応援クリックよろしくお願いします!






























こんにちは、ゆきです。産婦人科医として働いています。