今日は、子宮脱に代表される骨盤臓器脱について。
日本は世界随一の高齢社会ですから、高齢が1つのリスク因子になる骨盤臓器脱への対応については、その必要性がどんどん高まってきている状況です。
ここ最近、質問箱でも骨盤臓器脱なのかな?と思うような質問をチラホラお見かけしたので、この機会に一度しっかりまとめていこうと思います。
目次
1. 骨盤内の解剖からおさらい
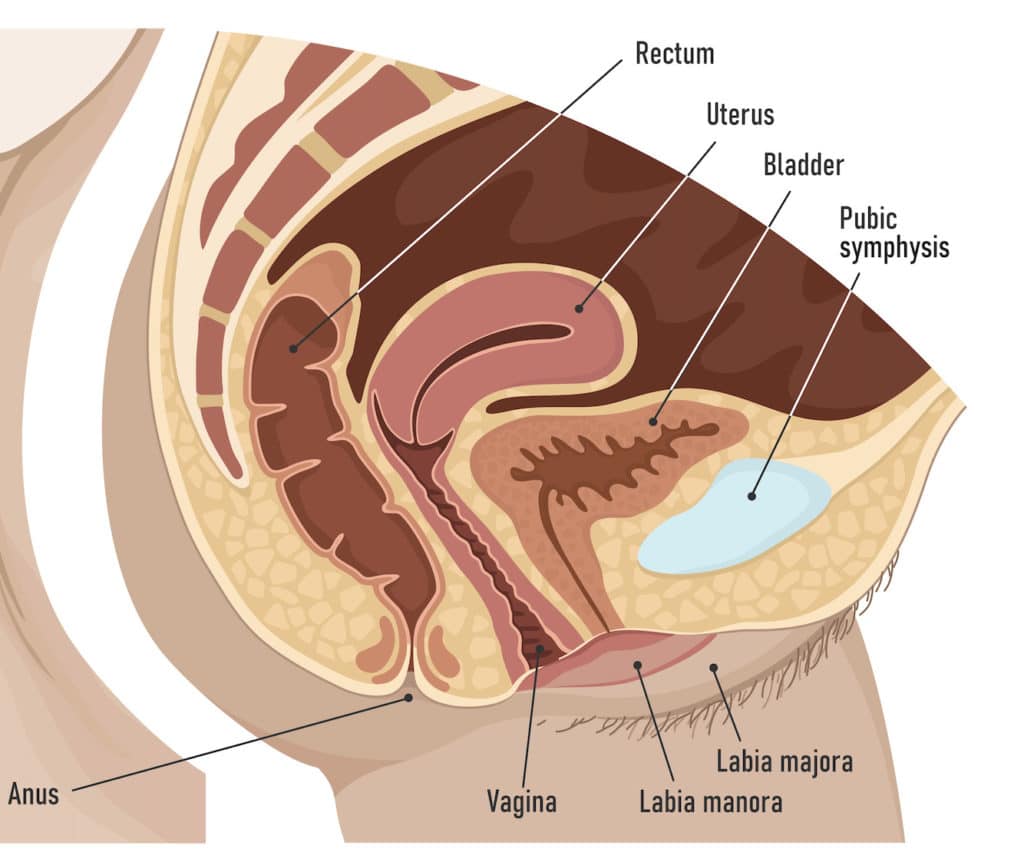
骨盤の中には、前から『膀胱(Bladder)→子宮(Uterus)→直腸(Rectum)』の順に臓器が位置しています。
それぞれの臓器は靭帯だったり、結合組織だったりに支持されて、骨盤の底を支える骨盤底筋群の上部に固定されています。
これらの臓器や靭帯などは、
- 排尿
- 排便
- 分娩
の時にはダイナミックに上手く変位し、それぞれを効果的に行えるよう働いています。
逆に、これらの支持機構が破綻すると、臓器が下垂してきてしまったり、排尿・排便などがしづらくなってしまったりするわけです。
2. 骨盤臓器脱って何?
骨盤臓器脱とは、骨盤を支える解剖学的な支持機構が破綻することによって起こる疾患です。
例えば経腟分娩などによって、骨盤底の筋肉や神経に直接的な傷害が加わることによって生じ得ます。
分娩によって生じた障害は大体2ヶ月で回復することが多く、可逆的な変化も多いのですが、分娩回数に伴って蓄積されていく損傷もあるため、「分娩回数が多い」というのは1つのリスク因子になります。
他に骨盤臓器脱のリスクになるものとしては、
- 高齢
- 肥満
- 慢性的な咳
- 重労働
- 便秘
などが挙げられます。
腹圧を上昇させるもの、及びエストロゲンを欠乏させるものによって、支持組織が脆弱化し、臓器の下垂を助長してしまうのです。
ただ、妊娠・出産経験のない女性にも骨盤臓器脱は認められるので、遺伝的な個人差も影響すると考えられています。
3. 診断方法や分類は?

内診台での診察が基本になります。
患者さんにお腹に力を入れて腹圧をかけてもらい、どの臓器がどれだけ下垂してくるのかや、障害部位を評価します。
下垂してくるのは子宮だけではありません。
膀胱だけ下がってくる場合もあるし、直腸だけ下がってくる場合もあるし、2つあるいは3つが併存している場合もあります。
骨盤臓器脱の進行度の分類としては、次のPOP-Q Stage分類が有名です。
- Stage 0:正常
- Stage 1:腟壁の最も下降している部位が処女膜輪より1cm上方にある
- Stage 2:腟壁の最も下降している部位が処女膜輪より1cm上方と1cm下方の間にある
- Stage 3:腟壁の最も下降している部位が処女膜輪より1cm以上下方にある
- Stage 4:後腟円蓋部が完全に脱出し、腟壁の最も下方している部位が(腟長-2)cm以上
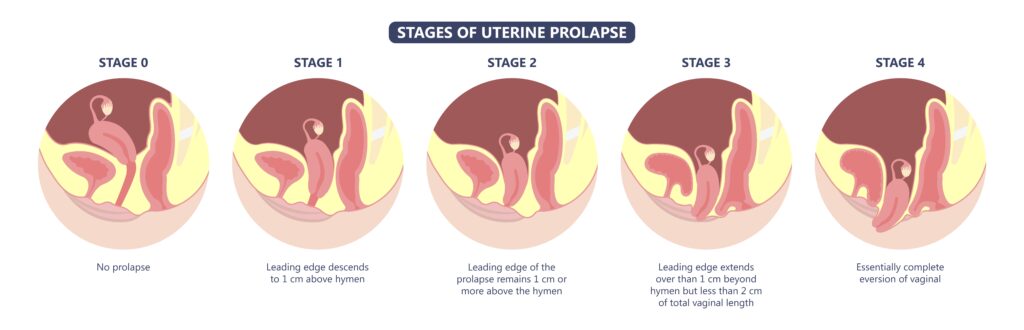
ちょっと難しいかもしれませんが、簡単に言えば”子宮の下降度”によってStageが4つに分けられていて、子宮は中にあるけどちょっと下垂してきているのがStage1〜2、子宮が外側に出てきているのがStage3〜4、というイメージです。
Stage4は完全子宮脱とも言い、子宮脱の中でも最重症のタイプになります。
4. 治療はどうする?
骨盤臓器脱の治療について、ガイドラインでは次のように推奨されています。
- 有症状の“Stage1”の症例に対し、骨盤底筋訓練を指導する。
- 有症状の“Stage2以上”の症例に対し、ペッサリー療法または手術療法を検討する。
骨盤臓器脱になっていても症状を訴えない患者さんもいらっしゃいますが、基本的に治療は症状を有する患者さんにのみ行うのが原則になっています。
排尿障害や排便障害、性機能障害がどの程度のものなのかを評価しながら、治療適応について患者・家族と相談する必要があります。
1. 生活指導
BMIが25を超えると骨盤臓器脱のリスクは2倍になると言われています。また、便秘もリスクですし、重労働もリスクです。
そのため、生活指導がとても重要。
減量や職務環境・便秘の改善などが、まず行うべき治療の1つになります。
2. 骨盤底筋体操(Kagel体操)
肛門挙筋と会陰筋を強化する体操です。
妊婦さんの場合、妊娠中に開始して産褥6ヶ月程度まで続けると骨盤支持の改善と保持に効果的であると期待されています。
ただ、この体操がどれだけ症状を改善するかは報告によってまちまちで、長期的な改善には繋がらないのではという可能性も指摘されているため、程度の軽いStage1の症例(あるいは骨盤臓器脱を予防したい症例)で推奨されています。
ただ、Stage2以上の症例で有効ではないかというとそうではないため、他の治療と併用して用いられることもあるのではないでしょうか。
3. ペッサリー療法
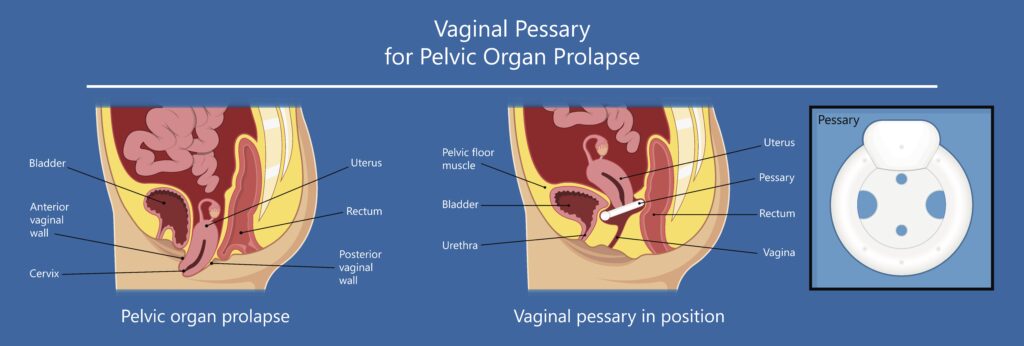
腟内にリング状のペッサリーを挿入することで子宮脱・腟脱を矯正する治療法です。
腟内の広さや臓器の大きさに合わせて、サイズの適した白い円形のリングを選択肢、内診台で挿入します。
これによってイラストのように、下がっていた臓器を上に押し上げることができます。
ただ、長期的に使用しているとリングが触れている腟粘膜の部分に発赤やびらんを来たし、おりものや出血の原因になることがあります。
そのため、最初の1年間は1〜3ヶ月ごとに、その後は1〜6ヶ月ごとに外来で診察し、腟壁のびらんがないかや、それを予防するためのエストリオール腟上の投与などを行っています。
4. 手術療法
上記のような保存的治療でQOLを維持できないような症例に対し、手術療法が選択されます。
施設によっては産婦人科医が行うのではなく、泌尿器科医が行う場合もあるかもしれません。膀胱や尿路に関わるところでもありますからね。
手術の方法は下垂している臓器やその程度、患者さんの今後の生活レベルなどによって様々ですが、近年ではメッシュによる手術(Tensionfree Vaginal Mesh;TVM手術)が普及してきています。
メッシュによって弱った支持組織を補強するような構造を新たに作成し、症状を改善させようというものですが、人工物であるメッシュ特有の合併症もあるため、注意して症例を選択していく必要があります。
5. まとめ

- 骨盤臓器脱は骨盤を支える支持組織の脆弱化によって起きる。
- リスク因子は多産、高齢、肥満、便秘、慢性的な咳、重労働など。
- 骨盤臓器脱により、陰部の違和感、排尿障害、排便障害、性機能障害などが起きる。
- 妊娠・分娩中の予防的な骨盤底筋体操は重要である。
- 治療の始まりは生活習慣の見直しから。
- POP-Q Stage2以上の症例かつ有症状の場合は、ペッサリーによる治療を推奨する。
- 保存的な治療で改善が見込めない症例については、手術療法を検討する。
いかがだったでしょうか。
今回は骨盤臓器脱について解説していきました。
高齢者に多い疾患ではありますが、妊娠・出産が契機となることも多いため、若い方にこそ知ってもらいたい疾患でもあります。
今のうちに予防できることがあるかもしれません。
最後に、少しでも多くの方にこのブログをご覧いただけるよう、応援クリックよろしくお願いします!
































こんにちは、ゆきです。産婦人科医として働いています。